Лечение косточки на ногах: эффективные методы устранения боли и дискомфорта
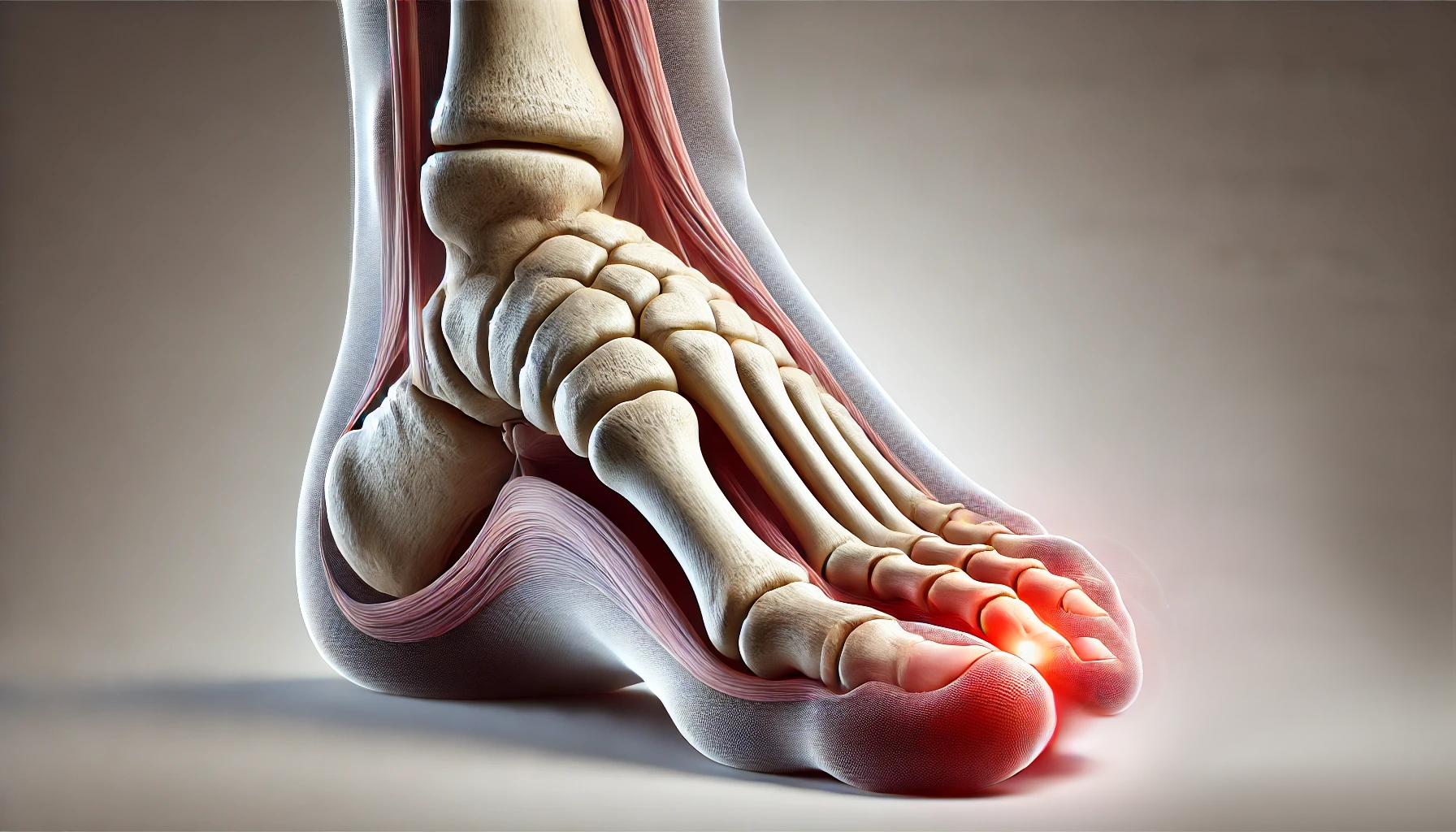
«Косточку на ноге» на начальных стадиях довольно легко исправить с помощью безоперационных методов. В Клинике Бобыря такие патологии успешно лечат более 30 лет. Не затягивайте с визитом к врачу – со временем деформация усилится и потребует операции!
- В Клинике доктора Бобыря работают опытные врачи
- Лечение без операции
- Опыт лечения косточек на ногах более 30 лет
Косточка на ноге у большого пальца – это одна из самых распространенных ортопедических проблем, с которой сталкиваются многие люди. Это состояние, также известное как вальгусная деформация стопы, сопровождается изменением положения большого пальца, образованием шишки у основания пальца и болезненными ощущениями. Важно знать, что современная медицина предлагает эффективные способы лечения этой проблемы.
Почему возникает косточка на ноге?
Основные причины появления косточек включают:
- ношение узкой или неудобной обуви;
- наследственную предрасположенность;
- плоскостопие;
- травмы стопы;
- возрастные изменения и избыточную нагрузку на стопы.
Симптомы косточки на ноге
- Увеличение "шишки" у основания большого пальца.
- Боль при ходьбе или длительном стоянии.
- Покраснение и отек области деформации.
- Ограничение подвижности большого пальца.
Если болит косточка на большом пальце ноги, лечение необходимо начинать на ранних стадиях, чтобы предотвратить дальнейшее прогрессирование.
Лечение косточки на ногах
В зависимости от степени деформации и выраженности симптомов, лечение косточек может быть консервативным или хирургическим.
-
Консервативное лечение:
- Ношение ортопедической обуви или специальных стелек, которые снижают нагрузку на суставы стопы.
- Использование корректоров для большого пальца или межпальцевых вставок, чтобы выровнять его положение.
- Применение противовоспалительных мазей и гелей для снятия боли и отека.
- Физиотерапия: лазеротерапия, ультразвук или магнитотерапия для улучшения кровообращения и уменьшения воспаления.
- Лечебная гимнастика для укрепления мышц стопы и коррекции положения пальца.
-
Хирургическое лечение:
Если консервативные методы не приносят результата, может потребоваться операция. Современные малоинвазивные методы позволяют исправить деформацию с минимальным восстановительным периодом.
Лечение косточки на большом пальце ноги у женщин
Женщины чаще сталкиваются с этой проблемой из-за ношения обуви на высоком каблуке и узких моделей. Лечение у женщин включает выбор удобной обуви с широкой носовой частью, использование ортопедических стелек и регулярное выполнение упражнений для стоп.
Болит косточка на ноге? Лечение возможно!
Если вы заметили, что болит косточка на ноге или появились первые признаки деформации, важно обратиться к врачу. Раннее лечение помогает избежать осложнений, таких как артрит суставов, хроническая боль и проблемы с передвижением.
Доверяйте профессионалам
Эффективное лечение косточек на пальцах ног возможно при своевременной диагностике и правильном подходе. Современные методы позволяют вернуть стопе здоровье и восстановить комфорт при ходьбе.
Не терпите боль – займитесь лечением косточек на ногах уже сегодня!
ЛЕЧЕНИЕ ПРОВОДЯТ ВРАЧИ КЛИНИКИ БОБЫРЯ СО СТАЖЕМ ОТ 15 ЛЕТ
Методы лечения
посмотреть все методы лечения »ЧТО О НАС ГОВОРЯТ
все отзывы01-12-2024 08:44
Отзыв о своих проблемах со спиной, и о массажисте-реабилитологе Магди. На протяжении 10 лет… Читать дальше
05-10-2024 15:54
Хотим выразить большую благодарность чудо доктору Животову Алексею Анатольевичу! Нам его рекомендовали… Читать дальше
08-07-2024 13:05
Мы с мужем хотим выразить благодарность работникам клиники Бобыря. Как только мы входили в… Читать дальше
21-12-2023 15:25
Я прошла курс массажа у масажиста Юлии, замечательный массажист, професионал своего дела.…
Читать дальше